Différences entre versions de « Pyoderma gangrenosum »
Sauter à la navigation
Sauter à la recherche
(→Berges) |
|||
| (45 versions intermédiaires par le même utilisateur non affichées) | |||
| Ligne 1 : | Ligne 1 : | ||
Le '''Pyoderma gangrenosum''' est une étiologie spécifique d'ulcère de jambe, lié à une dermatose inflammatoire | Le '''Pyoderma gangrenosum''' est une étiologie spécifique d'ulcère de jambe, lié à une dermatose inflammatoire | ||
| + | [[Fichier:Pyoderma gangrenosum23.png|vignette|[[Pyoderma gangrenosum - Galerie|Pyoderma gangrenosum]]]] | ||
| + | ==Définition== | ||
| − | + | * Le '''Pyoderma gangrenosum (PG)''' est une '''dermatose neutrophilique'''<ref>Vignon-Pennamen MD, Wallach D. Dermatoses neutrophiliques. EMC-Dermatologie 2016;11(2):1-9 [Article 98-540-A-10]</ref> | |
| − | * | + | * Ces dermatoses sont caractérisée par une '''infiltration cutanée de polynucléaires neutrophiles en l'absence de cause infectieuse''' |
| − | * Les dermatoses neutrophiliques sont nombreuses (syndrome de Sweet / Pustulose sous-cornée / Erythema elevatum diutinum...) | + | * Les dermatoses neutrophiliques sont nombreuses (syndrome de Sweet / Pustulose sous-cornée / Erythema elevatum diutinum...) → ces pathologies ont en commun, outre l'aspect histologique déjà évoqué |
::- une atteinte viscérale possible. Le PG peut donc n'être que la partie émergée de "l'iceberg" et impose une prise en charge beaucoup plus globale | ::- une atteinte viscérale possible. Le PG peut donc n'être que la partie émergée de "l'iceberg" et impose une prise en charge beaucoup plus globale | ||
| Ligne 11 : | Ligne 13 : | ||
::- une association avec d'autres pathologies qu'il faudra rechercher | ::- une association avec d'autres pathologies qu'il faudra rechercher | ||
| − | * Le Pyoderma gangrenosum doit être évoqué dans un contexte particulier et devant des signes cliniques spécifiques qui seront détaillés | + | * Le Pyoderma gangrenosum doit être évoqué dans un contexte particulier et devant des signes cliniques spécifiques qui seront détaillés |
| + | |||
| + | * Sa reconnaissance implique la nécessité d'un avis spécialisé mais également des règles précises de prise en charge en ce qui concerne les soins locaux | ||
==Terrain== | ==Terrain== | ||
| − | * | + | * Un Pÿoderma gangrenosum peut survenir sur un terrain spécifique marqué par des antécédents médicaux et une notion de traumtisme |
| − | |||
| − | |||
| − | |||
| − | |||
====ATCD==== | ====ATCD==== | ||
| Ligne 50 : | Ligne 50 : | ||
{| class="wikitable" | {| class="wikitable" | ||
|- | |- | ||
| − | ! | + | ! Notion d'un traumatisme initial !! !!Lésions dermatologiques préalables |
|- | |- | ||
| − | ||| ||[[Pustules]] | + | |Parfois minime|| ||[[Pustules]] |
|- | |- | ||
| − | | |||| [[Bulles]] de tailles variables, parois à contenu hémorragique | + | |Parfois induit par les soins de plaie ( détersion / compresse) |||| [[Bulles]] de tailles variables, parois à contenu hémorragique |
|- | |- | ||
| |||| Nodules inflammatoires | | |||| Nodules inflammatoires | ||
| Ligne 87 : | Ligne 87 : | ||
====[[Peau Péri Lésionnelle|Peau péri-lésionnelle]]==== | ====[[Peau Péri Lésionnelle|Peau péri-lésionnelle]]==== | ||
| − | + | * Elle est souvent nflammatoire avec parfois un '''bourrelet bleu violacé ''' | |
| − | * | + | * Aspect parfois [[Plaies cribiformes|cribiforme]] → présence de multiples orifices ponctiformes qui correspondent aux orifices de drainage des micro-abcès |
| − | ==[[ | + | ===[[Douleur]]=== |
| − | * | + | * La douleur est quasiment constante et parfois très intense |
| − | + | ==Complications & risques de complications== | |
| − | |||
| − | == | ||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
==== Retard de cicatrisation==== | ==== Retard de cicatrisation==== | ||
| Ligne 145 : | Ligne 119 : | ||
* [[Douleur]] | * [[Douleur]] | ||
| − | ==Prise en charge== | + | ==Prise en charge →Avis spécialisé OBLIGATOIRE ++++++++== |
| − | === | + | ===A qui confier le patient ?=== |
* Dermatologue / Médecine Interne | * Dermatologue / Médecine Interne | ||
| − | + | * Équipe multidisciplinaire de cicatrisation avec un dermatologue | |
| + | |||
| + | === Objectif n°1 : confirmer le diagnostic sur la clinique et l'histologie=== | ||
| + | |||
| + | =====Diagnostic essentiellement clinique et histologique===== | ||
| + | |||
| + | * En l'absence de signe clinique pathohnomonique, différentes grilles de critères ont été établies<ref>Su, WP, Davis MD, Weenig RH, Powell FC , Perry HO. Pyoderma gangrenosum: clinicopathologic correlation and proposed diagnostic criteria.Int. J. Dermatol 2004;43: 790–800 </ref> | ||
| + | |||
| + | * De nouveaux critères incluent l'analyse histologique → classification selon la présence ou non d'un infiltrat de polynucléaires neutrophiles (PNN)<ref>Maverakis E et al. Diagnostic criteria of ulcerative pyoderma gangrenosum: a Delphi consensus of international experts. JAMA Dermatol 2018;154:461–466 </ref><ref>Jockenhofer F, Wollina U, Salva KA, Benson S, Dissemond J. The PARACELSUS score: a novel diagnostic tool for pyoderma gangrenosum. Br J Dermatol 2019 Mar;180(3):615-620</ref> | ||
| + | |||
| + | {| class="wikitable" | ||
| + | |- | ||
| + | ! La biopsie ne montre pas d'infiltrat de PNN | ||
| + | |- | ||
| + | | || Une nouvelle biopsie sera réalisée si l'ulcère s'aggrave ou si de nouveaux signes cliniques apparaissent | ||
| + | |} | ||
| + | |||
| + | {| class="wikitable" | ||
| + | |- | ||
| + | ! '''Critère majeur obligatoire''' → La biopsie montre un infiltrat de PNN !! Nécessité d'au moins 4 critères mineurs pour affirmer le diagnostic | ||
| + | |- | ||
| + | | || Histologie || 1) Exclusion d'une infection | ||
| + | |- | ||
| + | | ||Histoire clinique|| 2) Traumatisme initial / Pathergie | ||
| + | |- | ||
| + | | || || 3) Antécédents de rhumatisme inflammatoire ou de maladies inflammatoire chronique du tube digestif | ||
| + | |- | ||
| + | | || || 4) Notion de pustule ou vésicule ou bulle évoluant rapidement vers une ulcération | ||
| + | |- | ||
| + | | || Clinique || 5) Erythème / Bords inflammatoires ''minés'' et fragilité des berges | ||
| + | |- | ||
| + | | || || 6) Multiples ulcérations ( dont au moins une sur la face antérieure de jambe) qui ne sont pas au même stade d'évolution | ||
| + | |- | ||
| + | | || || 7) Cicatrice d'ulcère avec aspect de ''papier froissé' ou aspect cribiforme | ||
| + | |- | ||
| + | | || Traitement|| 8) Réduction de la taille de l'ulcère après 1 mois de traitement par immunosuppresseur | ||
| + | |} | ||
| + | |||
| + | ===Objectif n°2 → rechercher une pathologie associée=== | ||
| + | * Cette recherche est indispensable puisque que plus de 50% des pyoderma sont associés à une pathologie sous jacente qu'il faudra prendre en charge | ||
| − | + | * Évaluation clinique et par des examens complémentaire pertinents | |
| − | |||
| − | = | + | {| class="wikitable" |
| − | + | |- | |
| + | | '''Pathologies digestives'''||Rectocolite ulcéreuse / Maladie de Crohn<br> | ||
| + | Hépatite chronique / hépatite C<br> | ||
| + | Polypose intestinale / tumeur carcinoïde | ||
| + | |- | ||
| + | | '''Pathologie rhumatismales''' || Polyarthrite séronégative et polyarthrite rhumatoïde | ||
| + | |- | ||
| + | | '''Hémopathies''' ||Leucémies surtout myéloïdes aiguës et chroniques<br> | ||
| + | Syndromes myélodysplasiques et myéloprolifératifs<br> | ||
| + | Gammapathies monoclonales surtout IgA avec ou sans myélome<br> | ||
| + | Lymphomes | ||
| + | |- | ||
| + | |'''Pathologies diverses'''|| Déficits immunitaires /SIDA <br> | ||
| + | Tumeurs solides<br> | ||
| + | Lupus érythémateux<br> | ||
| + | Maladie de Behçet / maladie de Takayasu | ||
| + | |} | ||
| − | + | ===Objectif n°3 → proposer un traitement général=== | |
| − | * | + | * Il doit être discuté systématiquement en milieu hospitalier → cla prise en charge fait essentiellement appel aux immunosuppresseurs avec des approches actuelles associant plusieurs traitements |
| − | + | * Nous ne ferons ici qu'évoquer les pistes thérapeutiques → des références vous permettront d'en apprendre plus<ref>Hobbs MM, Ortega-Loayza AG. Pyoderma gangrenosum: From historical perspectives to emerging investigations. Int Wound J 2020 ;17:1255-1565</ref><ref> Maverakis E et al.Pyoderma gangrenosum. Nat Rev Dis Primers 2020 8;6(1):81</ref> | |
| − | = | + | {| class="wikitable" |
| + | |- | ||
| + | | Corticothérapie générale || Corticothérapie intra-lésionnelle || Immunosuppresseurs (Ciclosporine / Azathioprine / Mycofenolate mofétil / Cyclophosphamide) || Disulone || Cyclines | ||
| + | |} | ||
| − | * | + | * Ces traitements systémiques peuvent interagir avec le processus de cicatrisation et le limiter |
| + | |||
| + | ::- Diabète induit par les corticoïdes | ||
| + | |||
| + | ::- infection favorisée par les immunosuppresseurs | ||
| + | |||
| + | ::- inhibition de la prolifération des kératinocytes par certains immunosuppresseurs | ||
| − | + | ==Traitement local d'un ulcère par Pyoderma gangrenosum== | |
| − | === | + | ===Deux impératifs=== |
| + | * Il n'existe aucun consensus concernant le traitement local des PG, mais 2 impératifs doivent guider les soignants | ||
| − | + | ::- calmer la [[Douleur|douleur]] et éviter une [[Douleur induite par les soins|douleur induite]] | |
| − | + | ::- éviter tout traumatisme qui pourrait aggraver la lésion par un phénomène de [[Pathergie|pathergie]] | |
| − | === | + | ===Lavage eau et savon sans traumatisme=== |
| − | * | + | * Éviter l'utilisation de gants de toilette ou de compresse |
| − | + | ===[[Détersion mécanique]] contre-indiquée ou avec une extrème prudence=== | |
| − | * | + | * Risque d'extension par phénomène de [[pathergie]] : curettes / bistouris |
| − | === | + | ===[[Détersion en milieu humide]] prudente=== |
| − | * | + | * L'excès d'humidité peut provoquer la prolifération d'un biofilm et majorer l'inflammation |
| − | * | + | * Il est préférable d'assécher les lésions avec un pansement absorbant → attention toutefois, un pansement trop sec peut, lui aussi provoquer un traumatisme au retrait |
| − | + | ===[[Topiques en cicatrisation|Topiques]] immunosuppresseurs=== | |
| − | : | + | * Leur place n'est pas clairement établie. Néanmoins dans les formes initiales ou peu sévères, on peut débuter avec les 2 traitements suivants : |
| − | * | + | * Les [[Dermocorticoïdes|dermocorticoïdes]]<ref>Thomas KS et al. Clinical outcomes and response of patients applying topical therapy for pyoderma gangrenosum: A prospective cohort study. J Am Acad Dermatol. 2016 Nov;75(5):940-949</ref> peuvent être utilisés directement sur la plaie → sur prescription médicale uniquement |
| − | + | * Le Tacrolimus ( [[Protopic pommade|Protopic Pommade]] 0.1%) peut également être proposé dans les formes modérées<ref>Cecchi R et al. Successful treatment of localized pyoderma gangrenosum with topical pimecrolimus.J Cutan Med Surg. 2012 Sep-Oct;16(5):295-7.</ref> → médicament d'exception qui ne peut être prescrit que par un Dermatologue. Il existe un risque de cancérisation avec un traitement au long cours | |
| − | + | ===Choix raisonné d'un pansement=== | |
| + | * Aucun adhésif → limiter tout traumatisme au retrait | ||
| − | [[ | + | {| class="wikitable" |
| + | |- | ||
| + | | '''Plaies exsudatives''' || Non douloureuses ||Au choix → [[Alginate]] / [[Fibres de Carboxy Méthyl Cellulose (CMC)|fibres de CMC]] / [[Pansement super absorbant|pansement super-absorbant]] | ||
| + | |- | ||
| + | | ||Douloureuses ||interposer une [[Pansements Interfaces|interface lipidocolloïde]] ([[Urgotul]]) entre la plaie et les pansements précédents | ||
| + | |- | ||
| + | | | ||
| + | |- | ||
| + | | '''Plaies non exsudatives''' ||Non douloureuses || [[Pansements Interfaces|interface siliconée ou lipidocolloïde]] / [[Hydrocellulaires à absorption importante et moyenne|hydrocellulaire à absorption moyenne]] / [[Fibres de Carboxy Méthyl Cellulose (CMC)|fibre de CMC]] | ||
| + | |- | ||
| + | | || Douloureuses ||[[Pansements Interfaces|interface siliconée ou lipidocolloïde]] + pansement secondaire | ||
| + | |} | ||
| − | + | ===Compression adaptée autorisée sous réserve d'une prise en charge de la douleur=== | |
| − | + | ===Vérifier la [[Vaccination anti tétanique|vaccination anti-tétanique]]=== | |
==Références== | ==Références== | ||
| + | [[Catégorie:Ulcère sur dermatose inflammatoire]] | ||
Version actuelle datée du 6 décembre 2020 à 19:45
Le Pyoderma gangrenosum est une étiologie spécifique d'ulcère de jambe, lié à une dermatose inflammatoire
Définition
- Le Pyoderma gangrenosum (PG) est une dermatose neutrophilique[1]
- Ces dermatoses sont caractérisée par une infiltration cutanée de polynucléaires neutrophiles en l'absence de cause infectieuse
- Les dermatoses neutrophiliques sont nombreuses (syndrome de Sweet / Pustulose sous-cornée / Erythema elevatum diutinum...) → ces pathologies ont en commun, outre l'aspect histologique déjà évoqué
- - une atteinte viscérale possible. Le PG peut donc n'être que la partie émergée de "l'iceberg" et impose une prise en charge beaucoup plus globale
- - une association avec d'autres pathologies qu'il faudra rechercher
- Le Pyoderma gangrenosum doit être évoqué dans un contexte particulier et devant des signes cliniques spécifiques qui seront détaillés
- Sa reconnaissance implique la nécessité d'un avis spécialisé mais également des règles précises de prise en charge en ce qui concerne les soins locaux
Terrain
- Un Pÿoderma gangrenosum peut survenir sur un terrain spécifique marqué par des antécédents médicaux et une notion de traumtisme
ATCD
- Hémopathie maligne ou non : hémopathies myéloïdes / gammapathies monoclonales ...
- Rhumatisme inflammatoire
- Maladie Inflammatoire Chronique de l'Intestin (Maladie de Crohn / Rectocolite)
- Maladie auto-immune
- Prise de médicaments : facteurs de croissance / minocycline .......
Mode de survenue
- Le PG peut survenir de façon spontanée
- Parfois, un traumatisme, souvent minime, est à l'origine d'un PG → phénomène de pathergie
- - il s'agit parfois d'un prurit / d'une excoriation superficielle / d'un choc direct minime......
- - la différence entre le caractère limité du traumatisme et l'importance de la lésion cutanée doit faire évoquer un PG
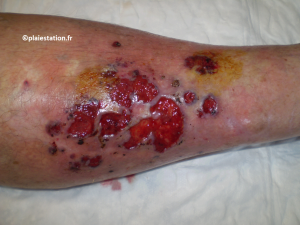
Aspect clinique
Au stade pré-ulcéreux il faut reconnaître
| Notion d'un traumatisme initial | Lésions dermatologiques préalables | |
|---|---|---|
| Parfois minime | Pustules | |
| Parfois induit par les soins de plaie ( détersion / compresse) | Bulles de tailles variables, parois à contenu hémorragique | |
| Nodules inflammatoires |
Au stade d'ulcère
Localisation
- Ulcère unique ou multiples
- Variable : tout peut se voir → un ulcère atypique et de localisation quelconque doit faire évoquer un PG !
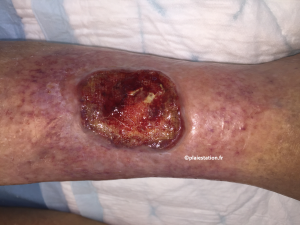
Fond de l'ulcère
- Globalement le PG est une ulcération nécrotique d'extension centrifuge
- Deux formes cliniques peuvent se rencontrer :
- - Forme superficielle : fond nécrotique et bourgeonnant
- - Forme végétante avec un aspect hyper bourgeonnant qui est atypique et qui étonne au regard de l'aspect général de la plaie
- Présence dans le fond des ulcères de fascias, de muscles ou de tendons dans les formes évoluées
Berges
- Aspect "miné" des berges → présence de pertuis ou de clapiers purulents
- Bords décollés et nécrotiques
Peau péri-lésionnelle
- Elle est souvent nflammatoire avec parfois un bourrelet bleu violacé
- Aspect parfois cribiforme → présence de multiples orifices ponctiformes qui correspondent aux orifices de drainage des micro-abcès
Douleur
- La douleur est quasiment constante et parfois très intense
Complications & risques de complications
Retard de cicatrisation
- La cicatrisation d'un PG est difficile et nécessite de stabiliser l'infiltration inflammatoire dermique
- La prise en charge d'un PG impose la prise en charge des pathologies associées, mais l'évolution de l'ulcère n'est pas forcément parallèle à celle de ces pathologies. En clair, la pathologie associée à un PG meut s'améliorer sans que le PG ne cicatrise !
Aggravation & Extension
- Un PG peut évoluer en alternant les poussées évolutives et des pseudo-rémissions
- Les facteurs d’aggravation sont :
- - Un traumatisme → ce qui explique que la détersion mécanique est totalement contre-indiquée
- - Une poussée évolutive de la pathologie causale
Complications spécifiques
Prise en charge →Avis spécialisé OBLIGATOIRE ++++++++
A qui confier le patient ?
- Dermatologue / Médecine Interne
- Équipe multidisciplinaire de cicatrisation avec un dermatologue
Objectif n°1 : confirmer le diagnostic sur la clinique et l'histologie
Diagnostic essentiellement clinique et histologique
- En l'absence de signe clinique pathohnomonique, différentes grilles de critères ont été établies[2]
- De nouveaux critères incluent l'analyse histologique → classification selon la présence ou non d'un infiltrat de polynucléaires neutrophiles (PNN)[3][4]
| La biopsie ne montre pas d'infiltrat de PNN | |
|---|---|
| Une nouvelle biopsie sera réalisée si l'ulcère s'aggrave ou si de nouveaux signes cliniques apparaissent |
| Critère majeur obligatoire → La biopsie montre un infiltrat de PNN | Nécessité d'au moins 4 critères mineurs pour affirmer le diagnostic | |
|---|---|---|
| Histologie | 1) Exclusion d'une infection | |
| Histoire clinique | 2) Traumatisme initial / Pathergie | |
| 3) Antécédents de rhumatisme inflammatoire ou de maladies inflammatoire chronique du tube digestif | ||
| 4) Notion de pustule ou vésicule ou bulle évoluant rapidement vers une ulcération | ||
| Clinique | 5) Erythème / Bords inflammatoires minés et fragilité des berges | |
| 6) Multiples ulcérations ( dont au moins une sur la face antérieure de jambe) qui ne sont pas au même stade d'évolution | ||
| 7) Cicatrice d'ulcère avec aspect de papier froissé' ou aspect cribiforme | ||
| Traitement | 8) Réduction de la taille de l'ulcère après 1 mois de traitement par immunosuppresseur |
Objectif n°2 → rechercher une pathologie associée
- Cette recherche est indispensable puisque que plus de 50% des pyoderma sont associés à une pathologie sous jacente qu'il faudra prendre en charge
- Évaluation clinique et par des examens complémentaire pertinents
| Pathologies digestives | Rectocolite ulcéreuse / Maladie de Crohn Hépatite chronique / hépatite C |
| Pathologie rhumatismales | Polyarthrite séronégative et polyarthrite rhumatoïde |
| Hémopathies | Leucémies surtout myéloïdes aiguës et chroniques Syndromes myélodysplasiques et myéloprolifératifs |
| Pathologies diverses | Déficits immunitaires /SIDA Tumeurs solides |
Objectif n°3 → proposer un traitement général
- Il doit être discuté systématiquement en milieu hospitalier → cla prise en charge fait essentiellement appel aux immunosuppresseurs avec des approches actuelles associant plusieurs traitements
- Nous ne ferons ici qu'évoquer les pistes thérapeutiques → des références vous permettront d'en apprendre plus[5][6]
| Corticothérapie générale | Corticothérapie intra-lésionnelle | Immunosuppresseurs (Ciclosporine / Azathioprine / Mycofenolate mofétil / Cyclophosphamide) | Disulone | Cyclines |
- Ces traitements systémiques peuvent interagir avec le processus de cicatrisation et le limiter
- - Diabète induit par les corticoïdes
- - infection favorisée par les immunosuppresseurs
- - inhibition de la prolifération des kératinocytes par certains immunosuppresseurs
Traitement local d'un ulcère par Pyoderma gangrenosum
Deux impératifs
- Il n'existe aucun consensus concernant le traitement local des PG, mais 2 impératifs doivent guider les soignants
- - calmer la douleur et éviter une douleur induite
- - éviter tout traumatisme qui pourrait aggraver la lésion par un phénomène de pathergie
Lavage eau et savon sans traumatisme
- Éviter l'utilisation de gants de toilette ou de compresse
Détersion mécanique contre-indiquée ou avec une extrème prudence
- Risque d'extension par phénomène de pathergie : curettes / bistouris
Détersion en milieu humide prudente
- L'excès d'humidité peut provoquer la prolifération d'un biofilm et majorer l'inflammation
- Il est préférable d'assécher les lésions avec un pansement absorbant → attention toutefois, un pansement trop sec peut, lui aussi provoquer un traumatisme au retrait
Topiques immunosuppresseurs
- Leur place n'est pas clairement établie. Néanmoins dans les formes initiales ou peu sévères, on peut débuter avec les 2 traitements suivants :
- Les dermocorticoïdes[7] peuvent être utilisés directement sur la plaie → sur prescription médicale uniquement
- Le Tacrolimus ( Protopic Pommade 0.1%) peut également être proposé dans les formes modérées[8] → médicament d'exception qui ne peut être prescrit que par un Dermatologue. Il existe un risque de cancérisation avec un traitement au long cours
Choix raisonné d'un pansement
- Aucun adhésif → limiter tout traumatisme au retrait
| Plaies exsudatives | Non douloureuses | Au choix → Alginate / fibres de CMC / pansement super-absorbant |
| Douloureuses | interposer une interface lipidocolloïde (Urgotul) entre la plaie et les pansements précédents | |
| Plaies non exsudatives | Non douloureuses | interface siliconée ou lipidocolloïde / hydrocellulaire à absorption moyenne / fibre de CMC |
| Douloureuses | interface siliconée ou lipidocolloïde + pansement secondaire |
Compression adaptée autorisée sous réserve d'une prise en charge de la douleur
Vérifier la vaccination anti-tétanique
Références
- ↑ Vignon-Pennamen MD, Wallach D. Dermatoses neutrophiliques. EMC-Dermatologie 2016;11(2):1-9 [Article 98-540-A-10]
- ↑ Su, WP, Davis MD, Weenig RH, Powell FC , Perry HO. Pyoderma gangrenosum: clinicopathologic correlation and proposed diagnostic criteria.Int. J. Dermatol 2004;43: 790–800
- ↑ Maverakis E et al. Diagnostic criteria of ulcerative pyoderma gangrenosum: a Delphi consensus of international experts. JAMA Dermatol 2018;154:461–466
- ↑ Jockenhofer F, Wollina U, Salva KA, Benson S, Dissemond J. The PARACELSUS score: a novel diagnostic tool for pyoderma gangrenosum. Br J Dermatol 2019 Mar;180(3):615-620
- ↑ Hobbs MM, Ortega-Loayza AG. Pyoderma gangrenosum: From historical perspectives to emerging investigations. Int Wound J 2020 ;17:1255-1565
- ↑ Maverakis E et al.Pyoderma gangrenosum. Nat Rev Dis Primers 2020 8;6(1):81
- ↑ Thomas KS et al. Clinical outcomes and response of patients applying topical therapy for pyoderma gangrenosum: A prospective cohort study. J Am Acad Dermatol. 2016 Nov;75(5):940-949
- ↑ Cecchi R et al. Successful treatment of localized pyoderma gangrenosum with topical pimecrolimus.J Cutan Med Surg. 2012 Sep-Oct;16(5):295-7.